Die erste Kontaktaufnahme erfolgt immer durch ein ambulantes Informationsgespräch in unserer kinderchirurgischen Poliklinik. Dabei werden die Möglichkeiten der Behandlung dargestellt und Ihre Fragen ausführlich besprochen. Bitte bringen Sie zum ersten ambulanten Informationsgespräch alle bereits vorliegenden Untersuchungsergebnisse (z.B. Kolon-Kontrasteinlauf, Ultraschall, Pathologischer Befund einer Rektumbiopsie o.ä.) mit.
In unserer Sprechstunde führen wir dann ein ausführliches Gespräch über die Vorgeschichte Ihres Kindes. Danach wird es von uns untersucht. Oft sind eine oder mehrere der folgenden zusätzlichen Untersuchungen (z.B. Endoskopie oder Kernspintomographie („MRT") vom Bauch) nötig, um die Krankheitsaktivität festzustellen. Bei der sorgfältigen Prüfung der Operationsindikation arbeiten wir sehr eng mit der Abteilung für pädiatrische Gastroenterologie des UKL zusammen. Wir möchten hiermit die Notwendigkeit zur Operation im Team (interdisziplinär) besprechen, um nur die Kinder zu operieren, bei denen eine Operation wirklich erforderlich ist.
Bei der Colitis ulcerosa ist zu berücksichtigen, dass ein erhebliches bösartiges Entartungsrisiko (Malignomrisiko) besteht und im Gegensatz zum Morbus Crohn mit einer Entfernung des gesamten Dickdarms (totale Proktokolektomie) eine dauerhafte Heilung möglich ist.
Eine „Notfall-Operation" kann notwendig sein, wenn eine Darmperforation besteht, nicht beherrschbare Blutungen oder Entzündungen (toxisches Megacolon) auftreten. Wir führen in diesen Fällen eine nahezu vollständige Entfernung des Dickdarms (subtotale Resektion des Kolons) mit vorgeschaltetem künstlichem Dünndarm-Ausgang (Ileostoma) durch. Wenn es Ihrem Kind wieder besser geht, wird dann der restliche Abschnitt des Dickdarms entfernt und die definitive Operation vorgenommen.
Bei medikamentös nur schwer zu kontrollierenden Fällen oder Verdacht auf eine bösartige (maligne) Entartung besteht eine elektive (=nicht notfallmäßige bzw. geplante) Operationsindikation. In diesen Fällen streben wir eine nahezu vollständige Entfernung des Dickdarms (subtotale Resektion des Kolons) mit Entfernung der Schleimhaut des Mastdarms (rektaler Mukosektomie) sowie die Anlage eine Ileum-Pouches° mit Pouch-analer Anastomose an.
Bei Kindern, bei denen eine vorherige subtotale Kolektomie mit Ileostomaanlage erfolgte, führen wir die definitive Rekonstruktion ca. 3 Monate später durch. Der Pouch wird vorzugsweise in J-Form über eine Strecke von bis zu 15 cm durch Zurückführen der letzten Dünndarmschlinge angefertigt. Die Eröffnung der Schlinge erfolgt an der tiefsten Stelle, wonach die beiden Schlingen mittels eines mechanischen Klammernahtgerätes (Stapler) vereinigt werden. Danach wird der Pouch durchgezogen und im Analkanal eingenäht (Abb. 2,3+4).
Abb. 2: Der Dünndarm (Ileum) wird um 180° „gefaltet" über eine
Länge von 8-12cm. Hiernach werden beide Darmschlingen eingeschnitten (siehe
Sternchen) und in jeden Darmschenkel ein Teil des chirurgischen
Klammernahtgerätes eingeführt. Das Klammernahtgerät erzeugt eine direkte
(wasserdichte) Verbindung zwischen beiden Darmschlingen wodurch ein Reservoir
(„Pouch") entsteht. Die Stelle, an dem das Klammernahtgerät eingeführt wurde,
wird wieder zugenäht und das untere Ende des „Pouches" in den Analkanal
eingenäht.
(Modifiziert nach: Operative Pediatric Surgery, 6th edition,
L.Spitz & A.G. Coran, 2006) | 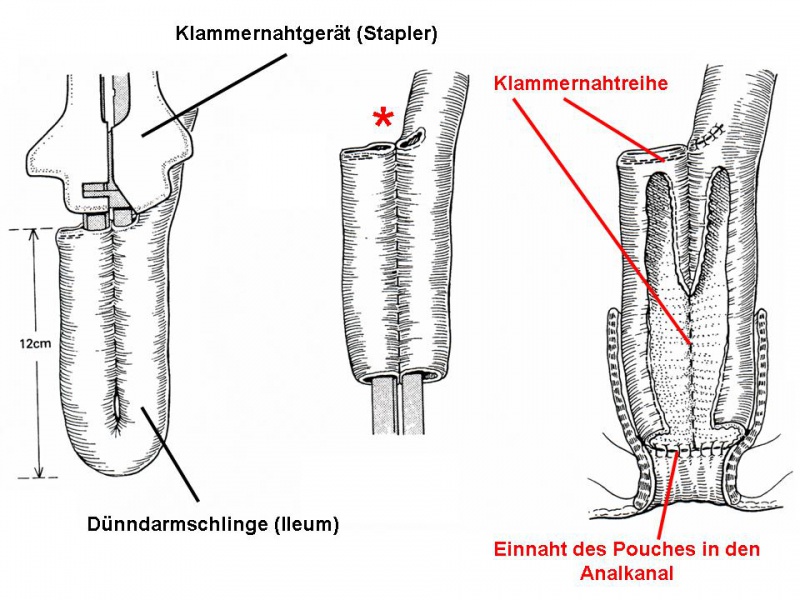 |
Abb. 3: Nach der Entfernung des Dickdarms wird in das untere
Ende des Pouches ein spezieller "Kopf" eines weiteren Klammernahtgerätes
(zirkulärer Stapler) eingenäht. Dieser „Kopf" wird dann in das verbliebene
(residuelle) Anorektum eingebracht und mit dem eigentlichen Klammernahtgerät
verbunden. Letzteres wird vom Anus her eingeführt.
(Modifiziert nach:
Operative Pediatric Surgery, 6th edition, L.Spitz & A.G. Coran, 2006) | 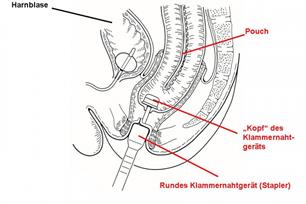 |
Abb. 4: Nach Schaffen der Klammernaht besteht eine direkte
wasserdichte Verbindung zwischen dem Pouch und dem Analkanal.
(Modifiziert nach: Operative Pediatric Surgery, 6th edition, L.Spitz
& A.G. Coran, 2006) | 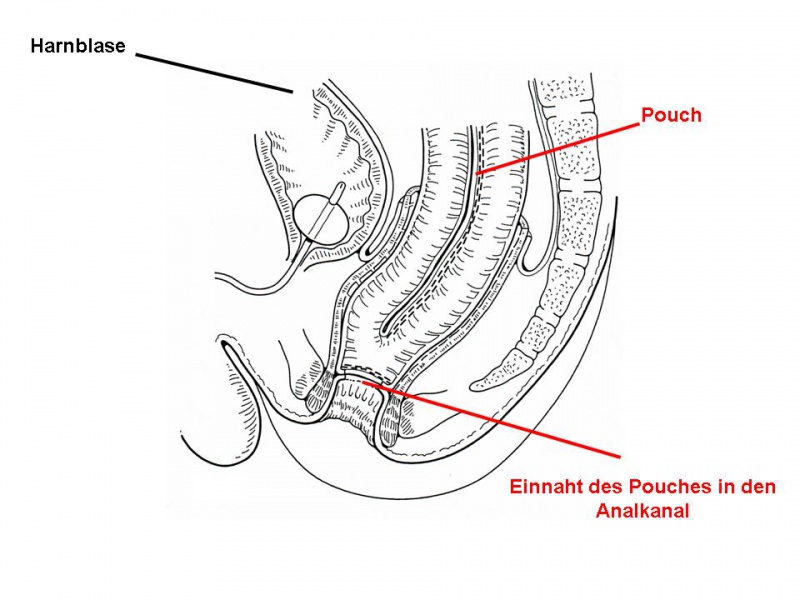 |
Damit diese Nähte zunächst noch vor dem mechanischen Reiz eines Durchtritts
großer Stuhlmengen geschützt ist, legen wir sicherheitshalber einen künstlichen
Dünndarmausgang an.
Nach dem Eingriff verbleibt Ihr Kind zunächst noch im
Aufwachbereich, wo Sie jedoch bereits wieder am Bett sitzen können. Danach
erfolgt die Verlegung auf die Normalstation. Wenige Stunden nach der Operation
kann Ihr Kind meistens bereits wieder erste Nahrung zu sich nehmen. Die Dauer
des stationären Aufenthaltes richtet sich nach dem individuellen Heilungsverlauf
und kann nicht pauschal angegeben werden. Wenn Ihr Kind sich von der Operation
erholt hat, Nahrung zu sich nehmen kann und alle Medikamente schlucken kann,
können Sie nach Hause entlassen werden.